编者按:两个世纪以前,不稳定性心绞痛(Unstable Angina,UA)就已被描述。随着超敏感心肌坏死标志物的检测应用,尤其是hs-cTn检测,一部分UA重新归类为非ST段抬高心肌梗死(NSTEMI)。UA的定义将依赖于高敏肌钙蛋白检测,UA这一概念变得越来模糊和混淆不清,随之可能会进一步被边缘化。Braunwald E等已经提出,UA安魂曲似乎已经奏响。UA歇息的时刻是否真的已经到来了呢?
反方观点:UA是应该彻底退出历史舞台了
心肌坏死标志物的局限性
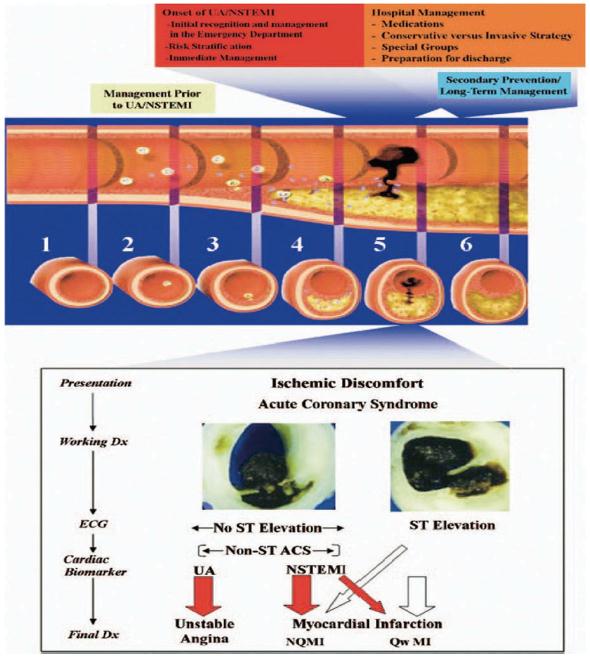
肌酸激酶同工酶 1980年和1990年,肌酸激酶同工酶(CK-MB)认为是最敏感和最特异心肌标志物。UA和NSTEMI诊断都有典性静息时心绞痛症状和心电缺血改变,唯独区别在于心肌坏死标志物是否升高,CK-MB升高诊断NSTEMI,否则为UA。通常在NSTE-ACS患者中没有检测出CK-MB升高,且不能除外NSTEMI诊断则考虑诊断为UA。与UA伴无CK-MB升高相比,NSTEMI 患者有CK-MB典性动态改变为特征,具有较高死亡率和预后不良。检测CK-MB有一定不足,仅依赖CK-MB诊断是否为MI,UA较高的发病率似乎被高估,区别UA和NSTEMI有重要临床意义。CK-MB在其他疾病也升高,易误诊为MI;但CK-MB升高和下降也是有时限的,如果ACS患者过早筛查,CK-MB未升高可能原本诊断NSTEMI而误诊断为UA,需动态监测,而患者过晚筛查,CK-MB值原本升高而下降现为正常,原本诊断NSTEMI患者现误诊断为UA,可能低估患者风险。综上,CK-MB是鉴别UA和MI的一个指标,但有一定局限性,也无法精确分类。
心肌肌钙蛋白 随着心肌标志物检测技术发展和指南更新, cTn已取代CK-MB作为心肌坏死标志物筛查首选。CK-MB与其他心肌坏死标志物相比有绝对优势,但缺乏最佳敏感性和特异性。1987年Cummins 等和Katus等分别提出了心肌肌钙蛋白I(TnI)和心肌肌钙蛋白T(TnT)均作为心肌坏死标志物,其敏感性和特异性均优于CK-MB,诊断心肌坏死更准确和快速,有助于MI诊断。TIMI3研究提示,UA伴未CK-MB升高的患者中有25%患者检测cTn升高,这部分人重新诊断为NSTEMI,使诊断MI患者数量显著增加。2000年ACC/AHA发布的NSET-ACS指南指出,据估计大约1/3UA伴CK-MB正常的患者存在cTn升高,仍应归类于NSTEMI,由此可见,UA患者中“伪装”了部分NSTEMI患者,UA与NSTEMI有密切联系。Hamm等修订了先前UA分类方法,将ⅢB类心绞痛,即48h存在静息性原发性心绞痛的患者根据cTn阳性和阴性再分成两类,两者30天心脏死亡或MI的发生率分别为15%~20%和<2%,而据新的MI定义可知,ⅢB类cTn阳性患者已归类为NSTEMI的范畴。早期单靠检测CK-MB来诊断NSTEMI和评估患者预后,但会使部分患者误诊UA,再次分类诊断有着重要的临床价值,因CK-MB正常伴cTn升高的患者与无任一升高的患者相比,其预后不良,且属心脏不良事件发生的高危人群。有研究显示,早期检测cTn升高的ACS患者经低分子肝素、Ⅱb/Ⅲa受体拮抗剂或介入治疗后,病死率和MI发生率显著下降,因此,cTn升高的ACS患者提示有高危风险,因早期积极干预而获益。cTn的检测对于ACS患者临床预后有预测价值,及对ACS患者危险分层有重要意义。对UA和MI患者,治疗及预后有一定区别,真正的诊断尤为重要,但是,cTn检测能彻底对UA和MI分类吗?
肌钙蛋白检测也存在局限性,cTn早期数小时内敏感性不足,并非心肌损伤所独有或存在假阳性,如肺栓塞、败血症、慢性肾病等可以检测到,SA患者合并其中一种疾病可能出现cTn阳性,此时易误诊成MI。cTn检测灵敏度逐渐增加,使UA患者一部分再分类诊断为NSTEMI,又把UA推向“悬崖边缘”。总之,cTnI检测影响着UA和NSTEMI分类诊断,UA中部分患者将再次归类为NSTEMI,使“UA世界”进一步减少,甚至边缘化。
高敏心肌肌钙蛋白 hs-cTn检测方法出现以来,cTn检测范围上限值越来越低。hs-cTn检测显著地增加从UA患者中诊断为NSTEMI患者数量,真实世界UA患者越来越少。UA诊断可能不是固定的,而是其中可能涵盖部分NSTEMI或演变成MI,真实世界中可能仅有很少的UA患者,又将UA进一步推向消失的边缘。
随着hs-cTn检测灵敏度增加,有助于早期MI诊断,但AMI诊断的特异性也随之下降。hs-cTn可见于临床多种疾病如稳定性冠心病、心力衰竭、心室肥厚、结构性心脏病、肺栓塞、败血症等等。健康人群中可以检测到hs-cTn升高,具体原因尚未阐明。此外,由于hs-cTnT检测会有较低的阈值,诊断准确性可能会有所降低。hs-cTn检测灵敏度增加,进一步使UA区域变得狭小,且可能导致心绞痛和MI分类混乱。检测心肌标志物是标志着心肌损伤或坏死,可影响UA和NSTEMI分类,使UA边缘化或MI过度诊断。心肌坏死标志物可指示心肌损伤或坏死,但不可仅依赖检测确定疾病诊断,需临床综合评估。
UA的影像学评价已经趋于模糊
冠状动脉造影被誉为冠心病诊断的“金标准”。冠状动脉病变形态根据美国心脏病学学会和美国心脏协会(ACC/AHA)分性标准分为A、B、C性。SA的冠状动脉造影示,多以A性病变为主,病变范围局限、管壁光滑,无或仅有轻度钙化,多为同心性病变,极少有血栓。UA病变形态以C性多见,病变范围弥散,偏心不规则狭窄和闭塞病变多见,钙化较严重,血栓检出率高,病变多复杂。NSTEMI造影多为多支血管病变、钙化病变、弥漫长病变,多伴侧支循环,血栓发生率高等,而STEMI多为病变本身不复杂,血栓发生率高,闭塞病变或次全闭塞等特点。因此,UA和NSTEMI冠状动脉造影病变特点有相似之处。血管内超声(IVUS)可以在血管横断面上精确显示斑块形态和组成。UA的IVUS特征多为内膜夹层/破裂、正性重构、以脂质斑块为主,较大斑块负荷及低回声斑块、血栓等,与NSTEMI几乎相似;SAIVUS特征多为硬斑块、钙化多见,偏心病变等。综上,UA与NSTEMI影像学特征多有相似,是否从影像学特点重新分类为SA和MI两类呢?
近年来无论是美国还欧洲发布UA/NSTEMI治疗指南主要是抗血小板、他汀类药物、抗凝、介入治疗或冠状动脉旁路移植术等建议,它们在危险分层、治疗等建议都是共同列出,似乎已经把UA/NSTEMI作为一种疾病管理。UA和NSTEMI治疗策略几乎相同,是否可把UA归为NSTEMI或取消UA诊断呢?



 京公网安备 11010502033353号
京公网安备 11010502033353号